パーキンソン病|遺品整理を前もって考える意義

「最近、体が思うように動かない」——その不安の正体に近づく
突然、手のふるえや歩幅の小ささ、動き出しにくさが続くと、日常が少しずつ遠く感じられます。ご本人もご家族も、「この先どうなるのだろう」と胸がざわつく瞬間があるでしょう。
パーキンソン病は、ゆっくり進む神経の病気で、早めに特徴を知り、暮らしの準備を整えることで不安を小さくできます。症状や仕組み、進行と向き合い方を、できるだけやさしく整理していきます。
よくみられる初期のサイン
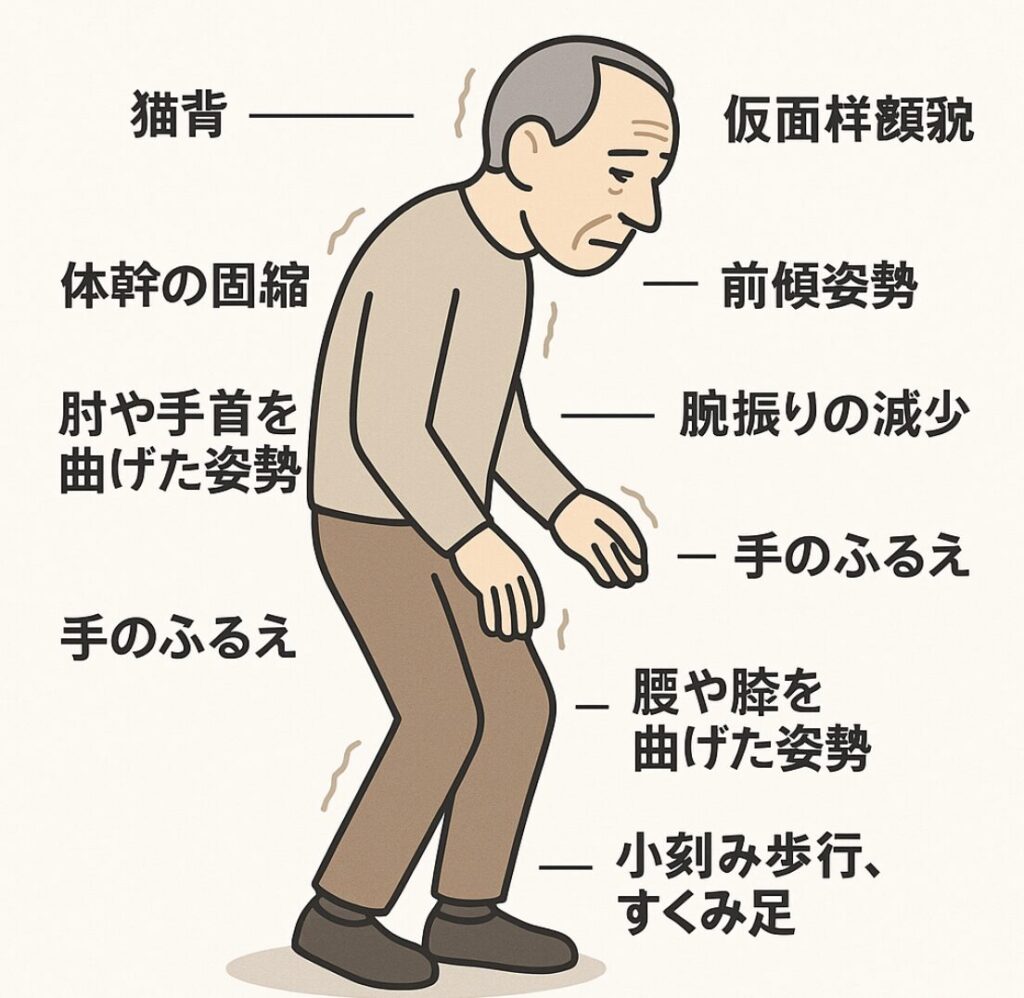
・手指のふるえ(静止時振戦)・動作が遅い・筋肉のこわばり・小刻み歩行 など。
非運動症状(便秘・嗅覚低下・睡眠行動異常など)が先に出ることもあります。
家族が気づきやすい変化
・表情が乏しい・字が小さくなる・声が小さくなる・転びやすい など。気づいたら、早めに神経内科へ相談すると安心です。
パーキンソン病とは?仕組みをいちばんやさしく
ドーパミン=体をスムーズに動かすための「潤滑油」のような脳内物質。
黒質(こくしつ)=脳の中でドーパミンを作る「司令塔」の一部。
この病気では、黒質の神経細胞が少しずつ減り、ドーパミンが不足して、ふるえや動作の遅さが起こります。これが「最も多い原因(基本機序)」とされています。
レビー小体って何?——神経細胞にたまるたんぱく質の正体
**レビー小体(しょうたい)**とは、神経細胞内にできる異常なたんぱく質の塊で、「αシヌクレイン」というたんぱく質が主成分です。
このレビー小体は、正常な神経の働きを妨げ、神経細胞の死を引き起こす要因と考えられています。パーキンソン病では、このレビー小体が黒質をはじめとする脳の特定部位にたまり、ドーパミンの減少につながっているのです。
また、レビー小体型認知症という別の病気でも同様のたんぱく質が関与していることがわかっており、「レビー小体」は神経変性疾患の鍵を握る存在とされています。
日本ではどれくらい患者がいるの?
日本の推計では、10万人あたり100~180人、65歳以上では約100人に1人とされています。2020年の調査ではおよそ約29万人が治療を受けているとの報告もあります。

「原因」は遺伝?環境?——よくある誤解をほどく
多くは特発性(はっきりした原因が特定できない)です。ただし、いくつかの要因が複合的に関与すると考えられています。
遺伝の影響は?
LRRK2・GBA・SNCA などの遺伝子変化が関わることがありますが、家族性は全体の一部です。保因しても発症しない方もいるため、「遺伝子=必ず発症」ではありません。
環境との関わりは?
農薬(例:パラコート)や産業用溶剤(例:TCE=トリクロロエチレン)などへの曝露はリスク上昇との関連が多数報告されていますが、因果関係の強さには議論も残ります。近年はTCEの規制強化も進みました。偏りのない視点で言えば、「環境因子が関与する可能性は高いが、個人差が大きい」と理解しておくとよいでしょう。
「進行したらどうなる?」——運動症状だけではない困りごと

運動の症状に加え、非運動症状(便秘・嗅覚低下・睡眠の異常・うつ・血圧のふらつき・痛みなど)が暮らしに影響します。非運動症状は診断の前から出ることもあり、治療や生活調整の鍵になります。
注意したい合併症
・転倒・嚥下(えんげ)障害による誤嚥性肺炎・認知機能の低下など。特に誤嚥性肺炎は死亡に直結しやすく、早期の対策が重要です。
データでみる日本の現状(目安)
| 指標 | 数値・説明 |
|---|---|
| 有病率(人口10万人) | 100–180人(65歳以上:100人に約1人) |
| 推定患者数(2020年) | 約29万人 |
| 直接死因で多いもの | 誤嚥性肺炎などの感染症 |
このデータからわかることは、高齢化に伴い患者数が増えやすく、肺炎対策や転倒予防が生活の要になる、という点です。
いま受けられる治療とリハビリ——「できること」を整理
治療の柱は対症療法(症状をやわらげる治療)です。薬・リハビリ・手術を上手に組み合わせ、**QOL(生活の質)**を保つことが目的です。
薬物療法の基本を一言で
・レボドパ(ドーパミンを補う標準薬)
・ドーパミン作動薬・MAO-B阻害薬・COMT阻害薬などを状況により調整します。
手術(DBS:深部脳刺激)とは?
脳の特定部位を電気刺激し、ふるえ・運動の波を抑える方法。薬でのコントロールが難しい場合に検討されます。根治ではないため、総合的な管理の一部として位置づけられます。
治療法と目的の簡単比較
| 方法 | 目的 | ポイント |
|---|---|---|
| 薬物療法 | 主要症状の緩和 | 種類を組み合わせて調整 |
| リハビリ | 転倒・拘縮・嚥下の予防 | 早期から継続が有効 |
| DBS手術 | 薬で難しい症状の軽減 | 適応評価と術後フォローが重要 |
この表からわかることは、「一つの正解」よりも、段階に応じた総合ケアが鍵ということです。
住まいと手続きの“つまずき”を先回り——介護・福祉制度の要点
介護が必要になったとき、介護保険が生活を支えます(65歳以上、または特定疾病の40〜64歳)。住まいの手すり設置や段差解消などの住宅改修は原則20万円までが対象で、自己負担は1〜3割(自治体により償還払い/受領委任払い)。早めの申請とケアマネさん相談が安心です。
非運動症状への備え
・飲み込みの評価(嚥下外来、言語聴覚士)
・便秘や睡眠のケア、口腔ケアの徹底
・服薬管理とフレイル予防(栄養・運動)
誤嚥性肺炎の予防は最優先課題です。
だから「生前整理」を今から——ムリなく進めるロードマップ
生前整理は「死後のため」だけでなく、“今を身軽にする行動”です。病気が進む前に意思・物・情報を見える化すると、介護や手続きが驚くほどスムーズになります。

まずは話す・見える化
- 家族と希望の共有(治療・介護・住まい)
- 重要書類の一箇所集約(保険証・受診歴・おくすり手帳・年金・口座・保険・不動産・デジタルID)
- 連絡先リスト(主治医・ケアマネ・親族・金融機関)
次に減らす・残すを決める
・転倒リスクのある家具・通路を優先見直し
・思い出品は「残す基準」を決めて写真化も活用
・預貯金・口座の棚卸し、日常の支払い動線を簡素化
※介護保険の住宅改修・福祉用具で安全動線をつくると、移動が楽になり整理もはかどります。
遺品整理サービスを併用するメリット——使わない場合の“見えないコスト”
家族負担と時間の差
・使う場合:仕分け基準の設計、重い家具・大量資材の撤去、行政手続きやリサイクル手配まで一気通貫。体力・時間の節約になり、ご本人は「意思決定」に集中できます。
・使わない場合:症状が進むと作業が中断しがちで、片付け待ちの段ボールが転倒リスクにも。家族の有給・交通費が積み上がり、結果的に高くつくことも少なくありません。
専門家だからできる安全対策
・嚥下・転倒に配慮した導線設計・ベッド周りの夜間照明・手すり位置の具体化
・デジタル遺品(スマホ・PC・サブスク)の整理手順化
・相続・遺言の専門家連携先の紹介(法的判断は専門家へ)
生前整理・遺品整理の併用は、片付け=体力仕事を外注し、ご本人は意思の言語化に専念できるのが最大の利点です。進行性疾患では、“できるうちに決める”こと自体が治療効果に匹敵する安心をもたらします。
今日からできる3ステップ——後悔を減らす“やさしい”準備
行動チェックリスト
- 主治医と面談:進行の見通し、転倒・嚥下のリスクを確認(必要なら嚥下評価)
- 紙とデジタルの一覧化:口座・保険・ID・サブスクを1枚に
- プロに相談:生前整理→住環境の安全化→(必要に応じて)遺品整理の計画
心が折れない進め方

・「完璧」を目指さず15分×毎日の小さな積み上げ
・写真化・スキャンで「残す」ハードルを下げる
・進捗を家族LINEで共有し、承認のズレを減らす
生前整理は死後の準備ではなく、**“今を大切に生きるための行動”**です。備えておくと安心ですし、話し合っておくと後悔が少なくなります。私たちの生前整理・遺品整理サービスは、安全・時間・気持ちの3つを同時に支えます。まずは無料相談から、現在地の把握だけでも始めてみませんか。